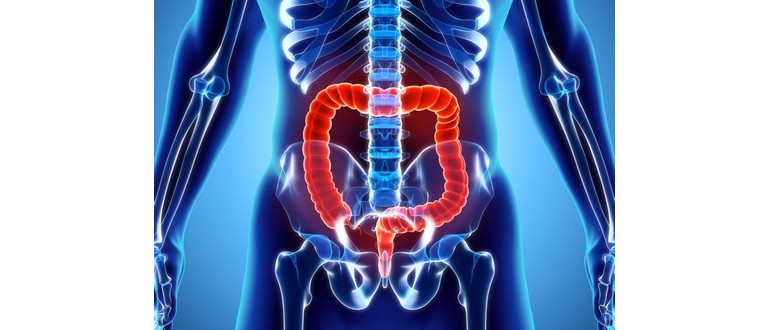
La pancitite è una forma di colite ulcerosa che colpisce l’intero intestino crasso o l’intestino. È un tipo di malattia infiammatoria intestinale.
Il suo nome completo è colite pan-ulcerosa ed è anche noto come colite totale o colite universale.
La pancitite è una condizione cronica, il che significa che si sviluppa nel tempo e attualmente non esiste una cura conosciuta.
Fatti veloci sulla pancitopatia:
- La gravità dei sintomi può variare e influire sul sistema digestivo.
- Nessuno sa realmente cosa causa il pancitopismo.
- Alcune persone possono passare lunghi periodi con sintomi molto lievi.
- Altre persone trovano che la condizione abbia un impatto significativo sulla loro vita.
Panoramica della colite ulcerosa
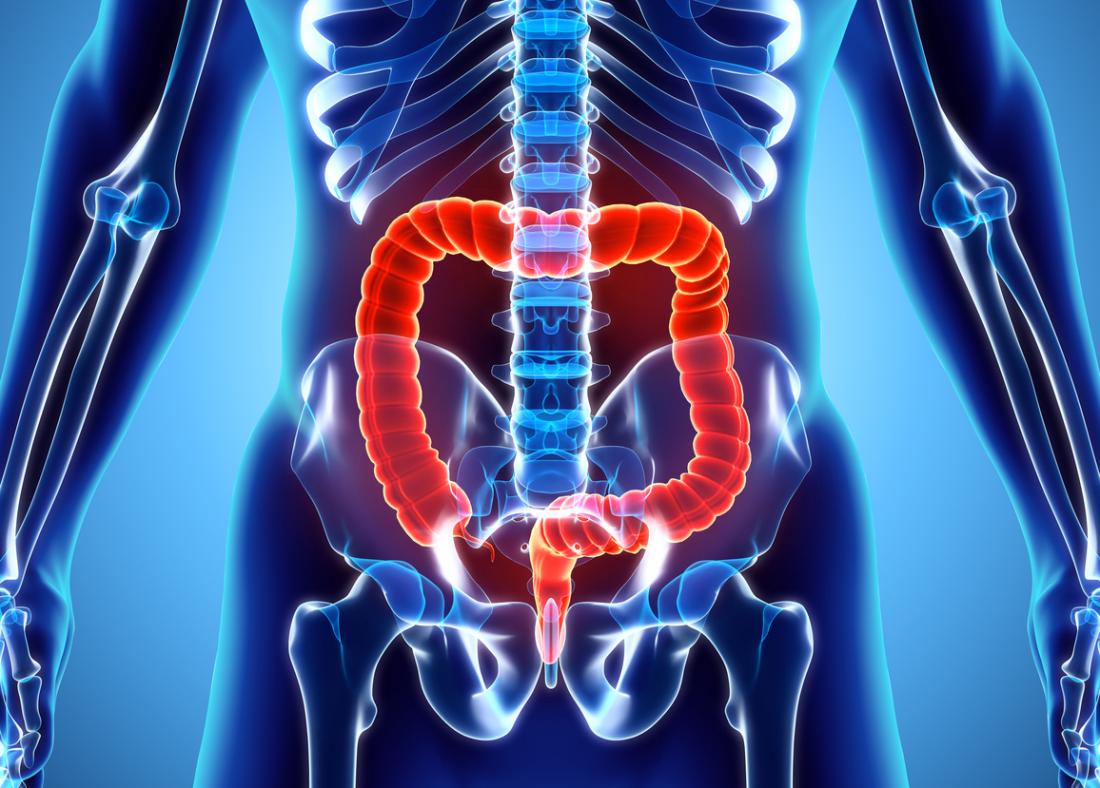
La colite ulcerosa è una malattia autoimmune cronica che colpisce il colon. Alla fine del colon si trova il retto, che immagazzina le feci prima della loro espulsione.
Nella colite ulcerosa, piccole ulcere possono svilupparsi sul colon, producendo pus e muco. Questo può portare a disturbi addominali, diarrea e sanguinamento rettale.
Gli esperti stimano che circa il 20% delle persone con colite ulcerosa svilupperà pancitopenia.
Altri tipi di colite ulcerosa includono:
- proctite
- proctosigmoidite
- colite sinistra
Sintomi
I principali sintomi della pancitopatia sono:
- diarrea ricorrente, che può contenere sangue, muco o pus
- dolore addominale e crampi
- un bisogno urgente di svuotare le viscere
Altri sintomi tipici della pancitite possono includere:
- tenesmo – la sensazione di dover evacuare anche quando non c’è nulla nell’intestino
- affaticamento o estrema stanchezza
- perdita di peso
- perdita di appetito
- febbre
- sudorazioni notturne
Fiammate
Se una persona non ha avuto sintomi di pancitopatia per un lungo periodo e poi questi ritornano improvvisamente, si parla di riacutizzazione o ricaduta.
Durante una riacutizzazione, una persona può anche sperimentare sintomi altrove nel corpo:
- articolazioni dolenti e gonfie
- ulcere in bocca
- pelle rossa, dolorosa e gonfia
- occhi irritati e rossi
- mancanza di respiro
- battito cardiaco veloce o irregolare
- alta temperatura
- sgabelli sanguinolenti
Le cause

La colite ulcerosa è una malattia infiammatoria intestinale. È una condizione autoimmune, il che significa che invece di proteggere il corpo dall’infezione, il sistema immunitario agisce in modo errato attaccando i tessuti sani.
La causa esatta della colite ulcerosa non è nota, ma gli scienziati ipotizzano che una combinazione di fattori contribuisca allo sviluppo della malattia.
I fattori includono:
- una predisposizione genetica, con cui la persona è nata
- una reazione anormale del sistema digestivo ai batteri nell’intestino
- fattori scatenanti sconosciuti, come virus, batteri, stress o dieta
- una risposta immunitaria anomala
Sebbene le persone di qualsiasi età possano sviluppare pancitopenia, è più comunemente diagnosticata tra i 15 e i 25 anni.
Sia uomini che donne sono colpiti in egual misura.
Diagnosi e quando vedere un medico
Durante la diagnosi di pancite, il medico chiederà dettagli sui sintomi, la salute generale e l’anamnesi.
Potrebbe anche condurre un esame fisico e prelevare campioni di feci e sangue per controllare segni di infezione e infiammazione, tra le altre cose.
Se il medico sospetta che una persona possa avere una malattia infiammatoria intestinale, può indirizzarla a ulteriori test, tra cui:
- Esami del sangue per valutare il numero di cellule e i marcatori infiammatori.
- Scansione a raggi X o tomografia computerizzata (TC) per escludere complicazioni gravi nell’addome, se ci sono altri segni o sintomi.
- Colonscopia – un tubo flessibile contenente una macchina fotografica, chiamato colonscopio, per esaminare il colon. Durante la colonscopia, il chirurgo può eseguire una biopsia. Il colon deve essere svuotato prima della colonscopia. La procedura richiede circa 30 minuti e può essere scomoda.
Quali sono le opzioni di trattamento?
Il trattamento per la pancite dipenderà dalla gravità della condizione e dall’impatto dei sintomi sulla vita della persona.
Sebbene non esista una cura conosciuta, gli obiettivi principali del trattamento sono ridurre i sintomi fino a ottenere la remissione e mantenere tale stato.
Le due principali opzioni di trattamento per la pancitite sono farmaci e chirurgia.
Medicazione
Le quattro principali forme di farmaci prescritti per trattare la pancitite sono:
- Aminosalicilati (ASA) per ridurre l’infiammazione. Questi farmaci sono disponibili in compresse o capsule, come supposte nel retto o tramite clistere. Sono prescritti per casi lievi o moderati e raramente causano effetti collaterali.
- I corticosteroidi sono utilizzati per ridurre l’infiammazione. Questi potenti farmaci possono essere somministrati per via orale, come supposte o tramite clistere. Non sono raccomandati come trattamento a lungo termine, poiché possono causare gravi effetti collaterali, come osteoporosi e cataratta.
- Immunomodulatori per diminuire l’attività del sistema immunitario. Possono essere assunti come compresse per trattare riacutizzazioni lievi o moderate. Gli immunomodulatori possono rendere alcune persone vulnerabili alle infezioni e inclini all’anemia.
- I farmaci biologici agiscono su componenti specifici del sistema immunitario coinvolti nell’infiammazione. Questi farmaci vengono assunti per infusione endovenosa (ev) o iniezione.
Chirurgia
Se le riacutizzazioni hanno un impatto significativo sulla qualità della vita o se la persona non risponde ai farmaci, la chirurgia può essere un’opzione.
La chirurgia di solito comporta la rimozione completa del colon, il che significa che non c’è possibilità di ritorno di qualsiasi forma di colite ulcerosa.
Tuttavia, chiunque consideri questa operazione dovrebbe valutare attentamente le conseguenze.
Una volta rimosso il colon, i rifiuti lasceranno il corpo attraverso un’apertura nell’addome, e passeranno in un sacchetto speciale, noto come ileostomia.
Un secondo intervento chirurgico può essere effettuato in un secondo momento per creare una sacca interna chiamata sacca ileoanal, che collega l’intestino tenue all’ano, consentendo alle feci di passare normalmente.
Complicazioni
Ci possono essere complicazioni molto gravi associate alla pancitite:
- Cancro: più a lungo una persona ha avuto pancitopatia, maggiore è il rischio di sviluppare cancro intestinale.
- Megacolon tossico: quando l’infiammazione è molto grave e il colon si dilata, i sintomi includono febbre, dolore addominale, disidratazione, malnutrizione e rottura del colon. Questa è un’emergenza chirurgica.
- Anemia: mancanza di ferro nel sangue, causata dalla perdita di sangue associata alla condizione.
- Colite fulminante: una forma rara e grave di pancitite, i sintomi includono disidratazione, forte dolore addominale, diarrea con sangue e shock.
Porta via
La pancitopatia è una condizione cronica senza cura, e le persone che vivono con essa possono affrontare significativi problemi pratici ed emotivi.
Quando qualcun altro sta vivendo una riacutizzazione, potrebbe dover limitare o modificare le proprie attività. Tuttavia, durante i periodi di remissione, la maggior parte delle persone può condurre una vita normale e sana.
La pancolite può influenzare le relazioni e il lavoro, ma parlare e cercare il supporto emotivo di familiari, amici e professionisti della salute può essere di grande aiuto.
Nuove Prospettive sulla Pancitopatia nel 2024
Negli ultimi anni, la ricerca sulla pancitopatia ha fatto notevoli progressi. Studi recenti hanno rivelato che l’approccio personalizzato alla terapia, che tiene conto della genetica individuale e della risposta ai farmaci, può migliorare significativamente i risultati per i pazienti. Ad esempio, alcuni pazienti hanno mostrato una risposta positiva a terapie biologiche mirate, che hanno dimostrato di ridurre l’infiammazione e migliorare la qualità della vita.
Inoltre, nuove linee guida suggeriscono che l’adozione di diete specifiche, come la dieta a basso contenuto di FODMAP, possa alleviare i sintomi in alcuni pazienti, aprendo a nuove strade nel trattamento della malattia. È fondamentale che i pazienti lavorino a stretto contatto con i loro medici per adattare i piani di trattamento alle loro esigenze individuali.
Infine, è importante notare come il supporto psicologico e le terapie di gruppo stiano diventando sempre più riconosciuti come parte integrante della gestione della pancitopatia, contribuendo a migliorare il benessere generale dei pazienti e a ridurre l’ansia associata alla malattia.